المشوكة الحبيبية
Echinococcus granulosus
وتسمى أيضاً شريطية الكلب ولها 9 أنماط وراثية genotypes ( من 1 – 9 ) وهي هامة جداً لأنها تسبب للإنسان داء الكيسات المائية أو العدارية Hydatid cyst أو الداء العداري .
التوزع الجغرافي :
تنتشر في مناطق رعي الأغنام التي يستعين سكانها بالكلاب لحراسة أغنامهم و ذلك حوض البحر المتوسط ( سورية , لبنان , دول المغرب … ) و في استراليا و نيوزيلندة و أمريكا الجنوبية وخاصة الأرجنتين و الاورغواي وبعض مناطق شرق إفريقيا
الشكل :
الدودة الكهلة :
وهي قليدية صغيرة جداً يبلغ طولها 3- 6 مم و يتألف جسمها من :
1- رؤيس كروي صغير له حيزوم مزود باكليلين من الأشواك وأربعة محاجم .
2- عنق نحيل .
3- جسم مكون من 3 قطع ( و أحيانا 4 قطع ) الأولى غير ناضجة و الثانية ناضجة و الثالثة حبلى وهي أطولها وعندما توجد قطعة رابعة تكون دائماً حبلى , تنفصل القطعة الأخيرة بشكل فاعل و تخرج من أمعاء الكلب .
شكل ترسيمي للمشوكة الحبيبية
البيوض :
تشبه تماماً بيوض الشريطية و تبقى حية 6-12 شهر في التراب إذا كانت درجة الحرارة و الرطوبة مناسبتين .
الموطن :
تعيش الدودة الكهلة في أمعاء الكلاب والذئاب ( الثوي النهائي ) وتوجد لديها بأعداد كبيرة .
الثوي المتوسط : و فيه نجد الشكل اليرقي الذي هو عبارة عن الكيسة العدارية
1- الطبيعي : الخروف خاصة وغيره من الحيوانات االعاشبة كالبقر و الإبل و الحصان .
2- العارض : الإنسان .
طريقة إنتقال الخمج للإنسان :
1- الطريقة غير المباشرة :
عن طريق النباتات أو الفواكه الأرضية النيئة أو الماء أو الأواني الملوثة ببراز الكلاب الحاوي على البيوض .
2- الطريقة المباشرة :
عن طريق اليدين بملامسة فرو الكلب المصاب الحاوي على البيوض نيجة تلوثه ببرازه
ويشاهد ذلك خاصة عند الأطفال و لدى الأطباء البيطريين و الرعاة و مربي الحيوانات
دورة الحياة :
تنفجر القطعة الحامل وتخرج البيوض مع براز الكلب لتلوث العشب فيصاب الخروف بأكله العشب الملوث وعندما تصل البيوض إلى أمعائه تنحل بتأثير الإنزيمات الهضمية و الأملاح الصفراوية ويخرج الجنين مسدس الأشواك ويخترق جدار الأمعاء ليصل الأوعية اللمفية و الدموية وينتقل عبر الدوران البابي إلى الكبد و من ثم عبر الدوران إلى الرئة .
وهي تتبع نفس الدورة عند الإنسان وهي تصيب الكبد وخاصة الفص الأيمن في 60 % من الحالات والرئة في 25 % من الحالات و خاصة الرئة اليمنى ومن الرئة تصل عبر القلب الأيسر إلى الدوران العام ومنه إلى الأعضاء المختلفة كالجملة العصبية المركزية في 5 % من الحالات و قشر الكلية في 5 % من الحالات أيضاً و العظام في 2 % من الحالات و في 20 % من الحالات تشاهد إصابات متعددة في أكثر من عضو.
يصل الجنين المسدس الأشواك إلى الكبد و يفقد أشواكه ويتحول إلى كيسة عدارية يصل قطرها إلى 1 سم بعد شهرين و إلى 5 سم بعد سنة واحدة و قد يصل قطرها بعد سنوات إلى 15-20 سم وذلك حسب مرونة العضو المصاب بها ويزداد حجمها عادة بمعدل 0.25 – 1 سم / سنة وتحوي داخلها عدة لترات من السائل .
تنتقل الإصابة للكلب عن طريق تناوله لكبد أو رئة الخراف المصابة الحاوية على الكيسة العدارية ( حين موت الخراف في الطبيعة أو بعد الذبح غير المراقب بيطرياً إذ تلقى الأعضاء المصابة إلى الكلاب) فينهضم جدار الكيسة و تنبثق الرؤيسات ( كل رؤيس يعطى دودة كهلة ) وتتعلق على مخاطية أمعاء الكلب وتتحول بعد 6 أسابيع لديدان كهلة .
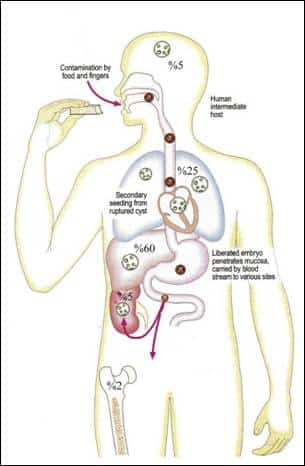
دورة حياة المشوكة الحبيبية
الكيسة العدارية :
وهي الشكل اليرقي للمشوكة الحبيبية وهي تتكون من مسكن واحد .
وتتشكل اعتباراً من الجنين مسدس الأشواك الذي يتحوصل و ينمو تدريجياً و تتألف الكيسة من الطبقات و العناصر التالية من الخارج نحو الداخل :
1- الغلاف حول الكيسة Adventice :
عبارة عن محفظة ليفية يشكلها برانشيم العضو المصاب كرد فعل على نمو وضغط الكيسة وغالباً ما تتكلس مع الزمن .
2- الغشاء الجليدي Membrane anhiste :
لونه أبيض صدفي أو عاجي تتراوح سماكته بين 1 – 2 مم وهو لا يحوي خلايا و ويتكون من عدة طبقات من مادة شبيهة بالكيتين وهو مرن ليسمح بنمو الكيسة كما أنه يسمح بمرور المواد المغذية و يمنع دخول الجراثيم لذلك يبقى سائل الكيسة عقيماً .
3- الغشاء المنتش proligère Membrane :
يبطن الغشاء السابق وهو رقيق جداً وسريع العطب ولونه ابيض وهو يتألف من طبقة واحدة ثخانتها 20 مكرون تتألف من خلايا غنية بالغليكوجين ولهذا الغشاء 3 وظائف هي :
توليد الغشاء الجليدي و توليد الرؤيسات و إفراز سائل الكيسة.
4- الحويصلات المنتشة Vesicules proligère وتسمى أيضاً المحافظ الكيسية :
تنشأ من الغشاء المنتش و تحوي ضمنها عدد من الرؤيسات البدئية Protoscolex , وقد
تنفصل هذه الحويصلات لتسبح ضمن سائل الكيسة .
5- الرؤيسات البدئية :
وهي تقيس 100 – 200 مكرون وهي تتواجد داخل الحويصلات بشكل مجموعات أو تسبح حرة في جوف الكيسة فتشكل مع الحويصلات المنتشة ما يسمى بالرمل الكيسي أو العداري Hydatid sand .
وإذا تشققت الكيسة أو تمزقت تستطيع الرؤيسات المنتقلة إلى مناطق أخرى من الجسم أن تشكل كيسات ثانوية .
6- سائل الكيسة :
رائق عديم اللون يشبه بماء الصخر وهو ذو كثافة منخفضة و تفاعل قلوي
و هو يحوي على بعض الأملاح مثل كلور الصوديوم و سلفات الصوديوم و بعض الإنزيمات .
وظيفة هذا السائل تغذية الحويصلات و الرؤيسات ويمنح توتر هذا السائل الكيسة بعض المقاومة و القوة الضاغطة على النسيج المحيط بها و يكون هذا السائل مولد للتأق إذا تمزقت الكيسة لاحتوائه على مواد بروتينية مولدة للتأق .
ويمكن أحياناً أن تتشكل كيسات بنات داخلية أو خارجية :
– داخلية تتطور ضمن الكيسة الأم وتتشكل بإحدى الآليتين التاليتين :
1- انفصال جزء صغير من الغشاء المنتش نتيجة رض .
2- سرعة تشكل الحويصلات فتنفصل عن الطبقة المنتشة .
– خارجية تتوضع خارج الكيسة الأم وهي نادرة وتشاهد خاصة في التوضعات العظمية نتيجة زيادة الضغط داخل الكيسة الأم فينفتق الغشاء المنتش من منطقة ضعيفة و تتشكل منه الكيسة الخارجية .
وإذا كانت الكيسة لا تحوي على حويصلات منتشة و رؤيسات دعيت بالكيسة العقيمة Sterile cyst .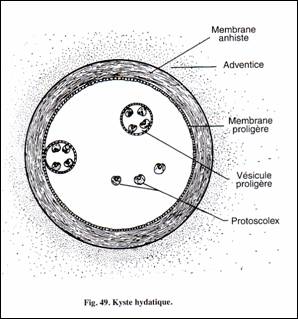
شكل ترسيمي للكيسة العدارية
المظاهر السريرية :
تتطور الكيسة المائية ببطء و تتعلق المظاهر السريرية بحجم و مكان و عدد الكيسات .
وهي تبقى صامتة سريرياً بدون أعراض لفترة طويلة إذ تكتشف صدفة خلال إجراء فحوص شعاعية روتينية وتحدث التظاهرات المرضية بسبب الإختلاطات غالباً
يراجع المريض طبيبه في الحالات التالية:
1- عندما تضغط الكيسة على العضو المتواجدة فيه مؤدية لاضطراب في وظائفه نتيجة الأذية النسجية الموضعة أو انسداد الأقنية الصفراوية أو الأوعية الدموية .
2- تمزق الكيسة و حدوث تفاعلات أرجية.
1- الكيسة الكبدية :
يبدأ ظهور الأعراض بعد 10 – 15 سنة وسطيا من بدء الإصابة .
– في حال غياب الإختلاطات تحدث ضخامة كبدية ملساء غير مؤلمة ودون علامات وظيفية مرافقة و عنما تكون الكيسة كبيرة يمكن الشعور بما يسمى بعلامة الارتعاش , ولكن الأكثر شيوعاً هو تظاهرها بأحد إختلاطاتها وهي :
1- ضغط الكيسة على الطرق الصفراوية ( يرقان ) أو على وريد الباب ( فرط توتر وريد الباب ) أو الأجوف .
2- تمزق أو تنوسر الكيسة العفوي أو الرضي مما قد يؤدي لحدوث نتائج عاجلة ( تفاعلات أرجية تتراوح بين الشرى البسيط و الصدمة التأقية المميتة ) أو آجلة وهي تشكل الكيسات الثانوية و التي يمكن أن تكون :
– موضعية : تنوسر ضمن الطرق الصفراوية مسببة التهاب طرق صفراوية ويرقان انسدادي
– ناحية : تنوسر إلى الصفاق أو نحو الجنب .
-معممة : تنوسر ضمن وعاء دموي وانتشارها بالتالي عبر الدم .
3- خمج جرثومي للكيسة المتمزقة أو المتنوسرة ضمن الطرق الصفراوية وتقيح الكيسة وتحولها إلى خراج كبدي .
2- الكيسة الرئوية :
وهي أسرع ظهورا من الكبدية و هي تسبب سعال وضيق نفس و نفث دموي وألم صدري وتساعد الصورة الشعاعية للصدر على التشخيص ولكن يمكن أن تصاب الكيسة الرئوية بإحدى الاختلاطات كأن :
تضغط على قصبة مجاورة
أو تتمزق أو تتنوسـر في قصبة مؤدية لخروج سائل صافي من الفم ذو طعم مالح قليلاً يحوي على حويصلات الكيسة التي تبدو بشكل حبات العنب الممصوصة
وقد تصاب الكيسة المتمزقة بخمج ثانوي وتتحول لخراج رئوي .
– الكيسة العظمية : وهي لا تأخذ هنا الشكل الكيسي التقليدي الواضح الحدود لعدم تشكيل النسيج العظمي للغلاف حول الكيسة فتأخذ الشكل الورمي الكاذب وهي يمكن أن تسبب آلام عظمية و حدوث كسور عفوية في العظام الطويلة كالساق و الذراع وفي الحوض و الفقرات وهنا يمكن أن تضغط على الحبل الشوكي .
– الكيسة الكلوية : يمكن أن تسبب بيلة دموية و ألم قطني .
– الكيسة الدماغية : يمكن أن تتظاهر بشكل متلازمة ورمية وخاصة بشكل نوب صرعية أو فقد رؤية و تظهر أعراض الكيسة الدماغية بشكل أسرع من الكبدية أو الرئوية رغم أن حجمها قد يكون أصغر
– قد تصاب العين أو الطحال أو القلب أو الغدة الدرقية بالكيسة المائية في حالات نادرة
– مصير الكيسة :
إذا لم تعالج الكيسة فإنها تتكلس و تتموت نتيجة ارتشاف السائل داخلها ولكنها قد تتعرض لأحد الاختلاطات المذكورة سابقا في حالة الإصابة الكبدية .
التشخيص :
تنبع صعوبة تشخيص الكيسة العدارية من الأسباب التالية :
1- وجودها في أعضاء عميقة لذلك تكون لا عرضية .
2- طول فترة الحضانة بسبب النمو البطيء للكيسة .
ويمنع بزل الكيسة عشوائياً كي لا تحدث التظاهرات التحسسية أو تشكل الكيسات الثانوية
التشخيص الشعاعي :
1- الصورة الشعاعية البسيطة :
وهي تكشف الكيسة العدارية الرئوية و حتى لو لم تكن متكلسة , أما في باقي الأعضاء فلا تكشف إلا الكيسات المتكلسة و تبدو الكيسة واضحة الحدود فيها سوية سائلة .
كيسة عدارية متكلسة في الدماغ
2- التصوير بالايكو :
و تظهر فيه الكيسة العدارية بشكل كيسة فيها سائل و العلامة المميزة للكيسة العدارية هي ظهور الكيسات البنات داخل الكيسة الأم و يمكن أحياناً رؤية الرمل العداري .
3- التصوير الطبقي المحوري :
والعلامة المميزة للكيسة العدارية أيضاً هي ظهور الكيسات البنات داخل الكيسة الأم .
4 –التصوير بالرنين المغنطيسي .
التشخيص المخبري
1- دراسة اللطاخة الدموية : ويلاحظ فيها فقدان الاسسات لحبيباتها أو أنها تصبح قليلة و باهته
2- التشخيص الطفيلي المباشر:
وهو رؤية الرؤيسات إذا تمزقت الكيسات القريبة من القصبات وخرج محتواها من الفم و في حالة فحص العينات المستأصلة بعد العمل الجراحي و لكن هناك أن بعض الكيسات يكون عقيما لا يحوي على رؤيسات أو رمل عداري .
ويمكن التمييز بين الرؤيس الميت و الحي بواسطة التلوين بأحمر الايوزين فيتلون الميت يالأخمر و ويكون الحي غير ملون بالأحمر ويدل الحي على إمكانية تشكل كيسات ثانوية.
3 – تفاعل كازوني :
و هو تفاعل فرط تحساس جلدي عاجل تجاه المستضد وقد بطل استعماله حالياً لأنه غير نوعي و حساسيته قليلة .
4- التفاعلات المصلية وهي المعتمدة للتشخيص :
و هي تكشف الأضداد النوعية للكيسة العدارية في المصل ومن هذه التفاعلات :
آ – التراص الدموي اللامباشر وهو المستخدم في سورية .
ب – التألق المناعي اللامباشر .
ج – الرحلان المناعي ويظهر فيه القوس رقم 5 المميز للمشوكة الحبيبية .
د – الاليزا .
ومن المفضل إجراء نوعين من هذه التفاعلات لزيادة الدقة .
تكشف التفاعلات المصلية 90 % من الكيسات الكبدية و 70 – 75 % من الكيسات الرئوية كما تحدث نسبة من السلبيات الكاذبة إذا كانت الكيسة ميتة أو كبيرة جدا لذلك لا تنفي سلبية التفاعلات المصلية وجود الكيسة المائية , كما أنه يمكن حدوث ايجابيات كاذبة في حالة الإصابة بداء الكيسات المذنبة أو عند الإصابة بتشمع الكبد أو الذآب الحمامي …
لذلك يجب استخدام اختبارات تأكيدية كلطخة ويسترن Western blot التي تسمح برؤية الشرائط النوعية للكيسة المائية
ويمكن بإجراء التفاعلات المصلية مراقبة نتيجة العمل الجراحي إذ انها تصبح سلبية بعد 12 -24 شهر من الاستئصال الجراحي , لذلك تعاد هذه التفاعلات كل 3 أشهر خلال عامين بعد الجراحة ثم مرة كل 6 أشهر ويدل بقاء عيار الأضداد في المصل مرتفعاً بعد العمل الجراحي أو عودة ارتفاعها على النكس أو عدم الاستئصال الجيد وعندها يجب اجراء استقصاء سريري و شعاعي كامل .
5- كشف المستضدات :
و هو اختبار حديث يكشف مستضدات الكيسة العدارية في المصل و يفيد هذا الاختبار في
التفريق بين الخمج الحديث و القديم وكذلك في التحقق من نجاح المعالجة لأن هذا المستضد يختفي مباشرة بعد الشفاء .
المعالجة :
1- في حالة الكيسة الوحيدة :
تعالج بالاستئصال الجراحي مع أخذ الحيطة لعدم تمزقها و انتشار محتوياتها ويجب سحب سائل الكيسة و حقن مصل ملحي مفرط التوتر داخل الكيسة قبل استئصالها لإتلاف الغشاء المنتش وتطبق المعالجة الدوائية قبل العمل الجراحي بيوم واحد ولمدة شهر واحد بعد الجراحة بإعطاء الـ Albendazole بجرعة 10 – 15 ملغ / كغ يوميا مع الطعام
وتعتبر تقنية ( ponction-aspiration-injection-reaspiration ) PAIR الموجهة بالايكو طريقة معالجة بديلة عن الجراحة التقليدية في بعض الحالات بشرط أن يزيد قطر الكيسة على 5 سم و يعتبر الايتانول بتركيز 70 – 95 % قاتل الرؤيسات الأكثر استخداماً .
2- في حالة الكيسات المتعددة أو في حالة رفض المريض لاجراء الجراحة :
يعطى الـ Albendazole 400 مـــغ مرتبن يوميا مع الطعام لمدة 4 أسابيع ويمكن تكرار اشواط المعالجة 3 – 4 مرات بفاصل أسبوعين بين كل شوط وشوط
ويجب إجراء المتابعة الشعاعية للتأكد من تضاؤل حجم الكيسة و يجرى ذلك كل 3 أشهر
الوقاية :
1- بالنسبة للخروف :
أ- مراقبة بيطرية للمسالخ و منع الذبح خارجها .
ب – إتلاف أو إحراق الأحشاء المصابة .
2- بالنسبة للكلب :
أ- عدم استعمال الكلاب في الرعي .
ب- إبعاد الكلاب عن المسالخ أو أماكن الذبح .
ج – معالجة الكلاب المصابة بمضادات الديدان
بالنسبة للإنسان :
أ- توعية صحية لتجنب الاحتكاك مع الكلاب و خاصة للأطفال .
ب- غسل اليدين جيداً بعد ملامسة الكلاب .
ج – غسل الخضار و الفواكه الأرضية التي تؤكل نيئة .
